L'acne è una comune malattie della pelle dell'età adolescenziale, ma anche gli adulti possono esserne colpiti.
E’ una dermatite che si sviluppa a livello dei follicoli pilo-sebacei: si caratterizza per un aumento della secrezione sebacea e per caratteristiche lesioni che interessano prevalentemente il dorso e il volto. Si classifica, in base alla morfologia delle lesioni, in acne comedonica, papulo-pustolosa, nodulare e nodulare conglobata.
Oltre all'impatto estetico, questa malattia causa spesso problemi psicologici ed emotivi, con difficoltà nelle relazioni interpersonali.
Patogenesi multifattoriale
L' acne è una malattia poligenica e multifattoriale. I fattori patogenetici principali sono rappresentati da:
Iperplasia della ghiandola sebacea ed eccessiva produzione di sebo
Le dimensioni del follicolo sebaceo e il numero di lobuli per ghiandola sono aumentati nei pazienti con acne.
Gli androgeni stimolano le ghiandole sebacee a produrre più sebo, condizione che è prevalente durante la pubertà.
Anomala differenziazione follicolare
Nei follicoli normali i cheratinociti vengono liberati come singole cellule nel lume e quindi escreti. Nell'acne i cheratinociti vengono trattenuti e si accumulano a causa della loro maggiore coesione.
Colonizzazione del Propionibacterium acnes
Questo batterio vive comunemente nei follicoli pilosebacei. Nella profondità dei follicoli stimola la produzione di mediatori proinfiammatori. La presenza di colonie di P. acnes non sembra essere correlata alla gravità dell'acne.
Infiammazione e risposta immunitaria
Le cellule e i mediatori infiammatori portano allo sviluppo di papule, pustole, noduli e cisti.
Numerosi fattori esterni possono contribuire all'acne, inclusi trauma meccanici, cosmetici, corticosteroidi topici e farmaci orali (corticosteroidi, litio, ioduri, alcuni farmaci antiepilettici).
Disturbi endocrini con presenza di iperandrogenismo determinano una eccessiva stimolazione dell’apparato pilo-sebaceo con comparsa di iperseborrea che può predisporre i pazienti allo sviluppo dell'acne.
Data l'alta prevalenza della condizione, è difficile isolare specifici fattori genetici. Tuttavia, il tasso di concordanza tra la prevalenza e la gravità dell'acne tra gemelli identici è alto.
Sviluppo dell’acne
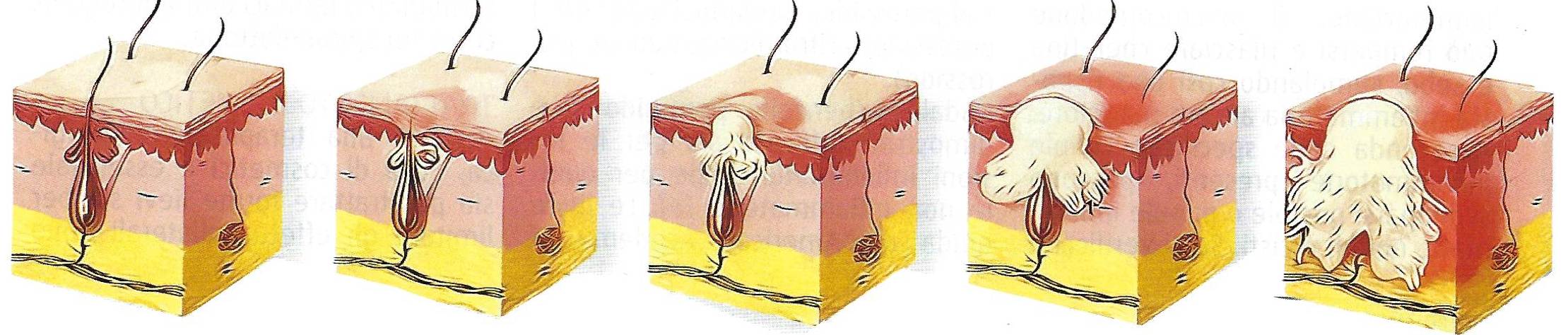
Il primo passo nello sviluppo dell'acne è la formazione del microcomedone.
l cheratinociti follicolari mostrano una forte coesione e non vengono eliminati, determinando fenomeni di ritenzione e accumulo.
Gli androgeni stimolano l'allargamento delle ghiandole sebacee e l'aumento della produzione di sebo.
Il materiale cheratinocitico anormale e il sebo si raccolgono nel microcomedone. Ciò porta a un accumulo di pressione con sviluppo di concrezioni lamellari a spirale. In questa fase, un comedone non infiammatorio può essere visto clinicamente.
Questo microambiente consente la proliferazione del P. acnes, che fa parte della normale flora batterica a livello follicolare. Questi gram-positivi hanno una bassa virulenza, ma sono in grado di metabolizzare i trigliceridi e liberare acidi grassi liberi. Questo metabolismo, così come la sua capacità di attivare il complemento, produce mediatori proinfiammatori.
Con l'aumento della pressione e il reclutamento di mediatori dell'infiammazione, il microcomedone può rompersi e rilasciare cheratina e sebo, stimolando così una risposta infiammatoria ancora maggiore.
A seconda delle specifiche cellule infiammatorie presenti, possono svilupparsi pustole o papule infiammate, noduli o cisti. Se si verificano danni a livello tessutale possono verificarsi iperpigmentazione postinfiammatoria e cicatrici.
La maggior parte delle persone che soffrono di acne non ha alterazioni ormonali rilevabili nel sangue: sono i follicoli sebacei a essere più sensibili agli ormoni normalmente presenti nell'organismo.
L'azione degli ormoni ha infatti una variabilità individuale e alcuni soggetti sarebbero più sensibili di altri. È per questo che i test endocrinologici di routine non sono indicati per la maggior parte dei pazienti con acne.
La valutazione endocrinologica è necessaria nelle pazienti con acne ed evidenza di iperandrogenismo come irsutismo, alopecia androgenetica, obesità e alterazioni del ciclo mestruale.
Trattamento farmacologico
Le più recenti linee guida dell'American Academy of Dermatology riportano una serie di raccomandazioni per il trattamento dell’acne. Il successo della gestione clinica è in funzione della accurata valutazione morfologica e di gravità delle lesioni acneiche.
Per l’acne lieve, principalmente comedonica, sono raccomandati i retinoidi topici in monoterapia.
In pazienti con acne mista o prevalentemente infiammatoria è indicata la combinazione di retinoidi e antimicrobici topici.
Questi prodotti sono disponibili singolarmente e possono essere usati insieme o in una formulazione unica per migliorare l'aderenza al trattamento.
Il benzoilperossido è un altro efficace trattamento topico dell’acne. La molecola svolge un’azione di inibizione della formazione di comedoni e presenta un effetto antiseborroico che si associa alla capacità di ridurre la concentrazione nel sebo di alcuni acidi grassi liberi, che possono generare irritazione cutanea.
L'efficacia del benzoilperossido nel trattamento dell'acne è attribuita anche alla sua attività antibatterica nei confronti del Propionibacterium acnes.
Il perossido di benzoile è disponibile in combinazione con un retinoide topico o un antibiotico topico.
La terapia antibiotica sistemica, per via orale, è raccomandata per la gestione di acne infiammatoria moderata e grave e resistente ai trattamenti topici.
L’uso di antibiotici sistemici dovrebbe essere limitato a 3 mesi e la sospensione anticipata a 6-8 settimane nel caso in cui non si ottengano i risultati attesi. La terapia topica concomitante e costante con benzoilperossido o un retinoide topico, o entrambi, è consigliata per il mantenimento.
La monoterapia con antibiotici sistemici non è raccomandata per il potenziale sviluppo di resistenza.
Per l'acne nodulare grave, l’acne moderata che non risponde ad altri trattamenti e l’acne che produce cicatrici o disagio psico-sociale, l'isotretinoina orale è il trattamento di scelta.
Gli effetti collaterali con questo farmaco possono essere gravi e sono quindi necessari controlli clinici ed esami di laboratorio durante il trattamento. Il controllo del CPK, il profilo lipidico e la funzionalità epatica devono essere monitorati regolarmente.
L'isotretinoina è teratogena, per cui l'uso in età fertile deve essere accompagnato da una terapia estro-progestinica.
La terapia ormonale può essere utilizzata nelle donne con iperandrogenismo ovarico o surrenalico e in quelle con sindrome dell'ovaio policistico.
Le opzioni di trattamento comprendono contraccettivi orali combinati o farmaci antiandrogeni.
Trattamento cosmetico
Accanto alla terapia farmacologica, l'uso di cosmetici è essenziale sia per trattare forme lievi sia per limitare gli effetti collaterali delle terapie sistemiche.
La pulizia accurata della pelle, usando detergenti delicati e poco aggressivi, è una procedura essenziale: migliora l'aspetto della cute seborroica senza danneggiare la funzione di barriera.
I detergenti, a seconda del tipo di acne, possono essere addizionati con sostanze cheratolitiche o antimicrobiche/antisettiche.
L'uso di idratanti deve essere monitorato: gli idratanti devono essere emulsioni leggere non comedogeniche e oil-free, cioè prive di oli minerali, vegetali e grassi animali.
Non meno importante il ricorso a cosmetici ad azione coprente, non comedogenici e non irritanti; questo aiuta a superare il disagio psicologico e migliora l’aderenza alla terapia.
I pazienti con acne dovrebbero evitare di radere aree infette o infiammate; l'uso di schiume o gel da barba con azione antisettica possono aiutare la rasatura.
Anche se gli effetti del sole sulla pelle acneica sono controversi. Poichè gli UV sarebbero in grado di stimolare la comedogenesi, molto spesso si osserva un peggioramento o una recrudescenza dell'acne dopo il periodo estivo. Inoltre il potenziale "acnegenico" di sostanze applicate sulla cute può essere aumentato dall'azione degli ultra violetti. Tuttavia alcune radiazioni solari hanno un'attività antinfiammatoria e sono quindi benefiche per l'acne. Importante quindi l'uso di un fotoprotettore adeguato con filtri fisico-chimici, oil-free, addizionati con sostanze seboregolatrici. Fotoprotezione obbligatoria in presenza di terapie topiche con retinoidi, benzoilperossido e idrossiacidi.
L’importanza della dieta
Anche l'alimentazione è importante nella gestione di un paziente acneico.
È bene evitare gli alimenti ad alto indice glicemico: l’aumento degli zuccheri nel sangue determina anche il rapido aumento dei livelli di insulina. L’insulina stimola l’attività degli ormoni androgeni e determina l’aumento dei livelli di IGF-1.
Ciò contribuisce allo sviluppo dell'acne, con un rapido aumento della proliferazione dei cheratinociti e l’aumento della produzione di sebo.
Le diete a basso indice glicemico, che non aumentano drasticamente gli zuccheri nel sangue e i livelli di insulina, sono associate a una riduzione della gravità dell'acne.